Vågar dom använda
ordet ”bota”?
Forskare hoppas att infusion av ö-celler kan komma att innebära slutet för insulinsprutor för miljoner människor.
Av Anita Manning. USA TODAY, 6 juni 2000.
San Antonio
Forskarna här är så optimistiska angående rapporter om framgångsrika transplantationer av bukspottkörtelceller på patienter med insulinkrävande diabetes att några talar om metoden som botande.
”Detta har vi väntat på i 25 år” säger R. Paul Robertson, ordförande vid scientific session vid American Diabetes Association´s årliga möte. ”Detta är ett botemedel”.
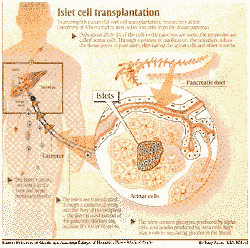
En del forskare är något mer försiktiga vad gäller metodens potential men ett tiotal studier står i begrepp att startas, huvudsakli-gen finansierade av Juvenil Diabetes Foundation och National Institutes of Health. Man vill prova och se om man kan använda den metod som den kanadensiska forskargruppen rapporterade om i förra veckan, där man hade transplanterat ö-celler pancreasceller som producerar insulin och reglerar blodsocker på sju personer.
Patienterna hade typ 1 diabetes, en autoimmun sjukdom som innebär att kroppen förstör de insulinproducerande beta-cellerna. Patienter med typ 1 diabetes kräver insulininjektioner varje dag och de utgör cirka 10% av nationens 16 miljoner diabetiker. Sedan förra veckans rapport har ytterligare fyra patienter transplanterats berättar kirurgen James Shapiro, chef för Clinical Islet Transplant Program vid University of Alberta i Edmonton, där forskningen har genomförts.
Den första transplantationen genomfördes för 15 månader sen och så här långt har de tio första patienterna en egen insulinproduktion. Den elfte patienten genomgick transplantationen i söndags och väntas bli fri från insulininjektioner snart.
”Glädjande nog har vi har inte sett något tecken på avstöt-ning eller annan autoimmun reaktion”, vilket skulle tyda på att patienterna åter skulle bli diabetiker, säger Shapiro. Forskare har genomfört mer än 400 försök för att lyckas med detta, säger han, men endast haft framgång i 8% av transplantationerna på grund av att cellerna ej producerat insulin eller orsakat insulinresistens.
För att nå upp till 100%:ig framgång har vetenskapsmännen provat en ny kombination av mediciner som minskar behovet av steroider, vilka har en toxisk effekt på insulinproducerande celler, lagt till en antikropp och minskat dosen på två andra immunhämmande preparat.
De har också använt färska ö-celler istället för frysta celler och använt ett större antal än tidigare. Shapiro säger att man i de nio första fallen transplanterade 10 000 ö-celler per kilogram/kroppsvikt och vid den senaste transplantationen drogs detta ner till 5 000 ö-celler per kilogram/kroppvikt, utan någon negativ effekt.
Proceduren i sig är ”den enklaste transplantationen i världen” säger Shapiro. Patienterna är vid fullt medvetande och kan tala med doktorn samtidigt som en tesked ö-celler förs in i levern genom en tunn kateter. Hälften av patienterna kunde gå hem eller till arbetet 12 - 24 timmar efter ingreppet, säger han.
I nuläget, framförallt på grund av brist på tillgängliga ö-celler, kan vi endast behandla mycket sjuka patienter med typ 1 diabetes och endast dem vars blodsocker man ej kan få i balans ens med intensiv insulinbehandling.
”Om ett eller två år vet vi om den här metoden har effekt”, säger Robertson, vetenskaplig chef för Pacific Northwest Research Institute i Seattle, ett av de centra som planerar att delta i studie med ö-cellstransplantation enligt ”Edmonton-protokollet”. Han säger att ingreppet, vilket kan göras polikliniskt, kommer att bli tillgängligt år 2003 för alla som har behov av det.
Fortfarande återstår dock en del problem. Tillgången på ö-celler är ett. I dag tas celler från avlidna. Frekvensen av organdonatorer i USA är på en bottennivå och tillgången på ö-cellsrika bukspottskörtlar är inte tillförlitlig, säger Robertson. Bukspottkörtlar behövs också för transplantation som helt organ, en metod som innebär omfattande kirurgi men som visat sig vara framgångsrik i upp till 80% av fallen vid typ 1 diabetes, säger han.
Om tillgången på ö-celler kan säkras i framtiden så kan tekniken komma att användas även på personer med typ 2 diabetes, som beror på otillräcklig insulinproduktion eller en oförmåga att tillgodogöra sig insulinet på ett adekvat sätt.
Den största andelen diabetiker utgörs av dem med typ 2 diabetes men båda formerna kan medföra ödesdigra skador på kroppen, orsaka blindhet, njurskador, nervpåverkan som leder till amputation samt hjärt-sjukdom.
En möjlig lösning på bristen på celler rapporterades det om i söndags i San Antonio av vetenskapsmän från University of California, San Diego, som för första gången lyckats odla mänskliga beta-celler i laboratorium. Beta-cellerna, som är en av de fyra celltyper i cellöarna, producerar insulin. Det är denna cell som förstörs av den autoimmuna process som orsakar typ 1 diabetes.
Forskaren Fred Levine säger att han och hans kollegor med hjälp av genteknik lyckats ”odöd-liggöra” mänskliga celler och få dem att föröka sig. Dom manipu-lerade också cellerna för att få dem att likna beta-celler och producera insulin. Cellerna har inplanterats i möss och fungerar fint, säger han.
Även om denna forskning befinner sig i ett tidigt stadium så menar han att, om det är möjligt att odla beta-celler som kan användas på människor så kommer det att leda till att tillgången på på celler för transplantation blir obegränsad. Ray Rajotte, biomedicinsk ingenjör, som var den som satte samman gruppen vid Alberta University vars arbete inneburit ett genombrott för öcells-transplantation, säger att en annan möjlighet är att använda ö-celler från grisar, även om detta alternativ är kontroversiellt.
Så här långt har de kanadensiska forskarna använt sig av hela cell-öar istället för att enbart använda beta-celler. Rajotte funderar få om det vara cell-öarna i sin helhet, vilket inkluderar såväl alfa- som beta-celler, som fått dem att fungera bättre.
Mer forskning krävs för att kunna påvisa detta. Shapiro menar att om de beta-celler man tagit fram i San Diego visar sig vara säkra och effektiva så kommer han att överväga att börja använda dem.
Ö-cellstransplantation har inneburit ett botemedel för dem vi transplanterat, säger Rajotte. Det är dock för tidigt att säga att vi besegrat diabetessjukdomen. ”Vi har ännu inte sett någon biverkan men hur effekten blir på lång sikt vet vi inte än”.
Även om detta genombrott i forskningen har lett till, det Robertson kallar, ”en palpabel nivå av begeistring” bland patienter med typ 1 diabetes på hans klinik så är inte alla beredda att hoppa på tåget.
”Jag har kommit att lära känna fienden”, säger David Berenbeim, vice precident och medicinsk chef vid PrescriptionSolutions, ett dotterföretag till PacifiCare Health Systems of Orange County i Californien. Han har en typ 1 diabetes och han behöver dagliga insulininjektioner för att överleva. ”Om jag kunde få en injektion av ö-celler och det sen var bra med det, då skulle jag göra det men inte om jag samtidigt var tvungen att ta cellgifter och immunhämmande läkemedel, man vet vad man har...
Medicinska skribenten Miriam Tucker från Bethesda, Md., som är typ 1 diabetiker sedan 9 års ålder, håller med. ”Jag skulle nog inte ställa upp på detta just nu, jag väntar hellre tills jag kan transplanteras utan att behöva ta immunhämmande läkemedel, men det är ett spännande fram-steg”.
Rajotte förstår deras oro men han säger att för patienter vars diabetes ej kan kontrolleras med insulin och andra läkemedel är transplantation det ”lindrigaste av två onda ting”. I framtiden kommer immunhämmande preparat inte att behövas.
Man har identifierat celler i kroppen som har en avstötningshämmande förmåga. Dessa kan komma att bli använd-bara vid transplantationsstudier. Målet är, säger han, att transplan-tera ö-celler tillsammans med de naturliga avstötningshämmande proteinerna, vilket betyder att mottagaren ej behöver behandlas med immunhämmande medel resten av livet.
Bruce Zimmerman, avgående president för American Diabetes Association, säger att förväntningarna på öcells-transplantationer är höga på grund av svårigheterna att behandla typ 1 diabetes. ”Vi vill inte lova för mycket”, säger han. Edmonton-studien är baserad på en liten grupp individer och goda resultat där behöver inte innebära att det fungerar på ett stort antal patien-ter, men det inger samtidigt hopp. Det är därför förväntningarna är så höga.
”Vi hoppas vi är nära ett botemedel men än är det är för tidigt att vara säker”.
Text och illustration är godkända att publiceras i Diabetolognytt.
Red.
Kommentar
Försök att transplantera humanöar har pågått i 30 år, men resultaten har hela tiden varit väsentligt sämre än resultaten vid olika former av organtransplantation. Trots att några forskargrupper regelbundet transplanterat öar till diabetiker, har bara ett mindre antal patienter blivit insulinfria.
Anledningen till de gynnsamma resultaten i Edmonton torde vara att man transplanterat mera öar, och sannolikt också bättre öar. Dessutom har den immunsuppressiva behandlingen inte inkluderat steroider.
Den första patienten i serien har nu varit insulinfri i 1.5 år, ytterligare några av patienterna har varit insulinfria i 1 år. En viktig fråga är hur länge patienterna kommer att vara insulinfria. Hos patienter som transplanterats med autologa öar efter total pankreatektomi, har man i några fall uppnått insulinfrihet i 10 år.
Edmonton-gruppens viktig insats är att man visat att det är möjligt att regelmässigt uppnå insulinfrihet vid transplantation av humana öar. Själva ingreppet är enkelt och skonsamt för patienten. Ö-transplantation, liksom alla andra transplantationer förutsätter dock behandling med immunsuppressiva medel, medel som kan ge upphov till olika biverkningar.
Bättre och säkrare immunsuppressiva medel kommer dock troligen att bli tillgängliga under de närmaste åren. Om ö-transplantation skall kunna erbjudas till ett stort antal diabetes patienter kommer tillgången på humanöar att vara otillräcklig. Alternativa lösningar är då transplantation av öar från genmodifierade grisar, eller av B-celler som framställts från adulta eller fetala stamceller.
Med bästa hälsningar
C.G. Groth, professor
Huddinge Universitetssjukhus