
Gå tillbaka
Ambulatorisk blodtrycksmätning
Fredrik Nyström, professor i internmedicin och endokrinologi vid Universitetssjukhuset i Linköping
Bakgrund
Nyligen avbröts den stora ACCORD studien då patienterna med
typ 2 diabetes som ingick i gruppen med målet att normalisera HbA1c
visade sig ha ökad dödlighet (1). Motsvarande studier av högt
blodtryck, att se om högre ambition, normalisering, av blodtryck
lönar sig hos patienter med typ 2 diabetes har däremot visat
klart positiv effekt av detta (2; 3). När man satsar sina begränsade
resurser i sjukvården till att nå riktigt långt ned
i blodtryck uppkommer oftare symtom och biverkningar som misstänkliggör
att man klara sig med endast mottagningsblodtryck, utan man behöver
också få en uppfattning om blodtrycket under ambulatoriska
betingelser samt få nattligt blodtryck uppmätt. Till dessa
ändamål finns numer non-invasiv ambulatorisk blodtrycksmätning
tillgänglig. Denna artikel avhandlar grunderna för användande
av ambulatorisk 24-timmars blodtrycksmätning.
I korthet bygger denna teknik på att man under ca 24 timmar bär
en automatisk blodtrycksmanschett som med antingen auskultatorisk eller
oscillometrisk teknik registrerar trycket 2-3 gånger per timme,
dag såväl som natt. Mätningen utförs så att
patienten inte kan ta del av resultaten förrän efter registreringsperiodens
slut, för att inte påverkas av de registrerade blodtrycken.
Blodtrycksvärden under såväl dag som natt kommer sedan
att kunna användas för att betydligt mer detaljerat än
vanliga mottagningsblodtryck utgöra en bedömningsgrund för
patientens kardiovaskulära risk och behov av antihypertensiva läkemedel.
Många studier har under de senaste åren visat att 24 timmars
blodtryck ger en bättre uppfattning av riskerna med högt blodtryck
än mottagningsblodtryck varför allt fler hypertoniriktlinjer
nu rekommenderar att man har tillgång till ambulatorisk blodtrycksmätning
som en naturlig del i utredningsarsenalen vid hypertoni (4-6).
Tekniska aspekter på ambulatorisk blodtrycksmätning
Resultatet från en 24-timmars blodtrycksmätning är generellt
sett betydligt mer tillförlitligt och reproducerbart än mottagningsblodtryck
(7). Detta är till stor del ett resultat av de många mätningar
som utförs under ett dygn (8; 9), vilket gör att medelvärdena
för dag och natt blir mycket reproducerbara. Mätapparaturen
har utvecklats genom åren och blivit allt smidigare och mer kompakt.
Man använder sedan länge en av två grundläggande
mätmetoder: oscillometriska eller auskultatoriska registreringar
(det finns också enstaka apparater som har båda teknikerna
inbyggda i samma mätenhet). Precisionen i enstaka mätningar
är emellertid inte alltid tillräckligt hög för att
dra kliniska slutsatser. Det är alltså av yttersta vikt att
man inte minskar antalet mättillfällen per timme, i förhoppningen
att patienten då upplever mätningen som mindre störande,
eftersom detta medför att fördelarna med 24 timmars blodtryck
jämfört med mottagningsblodtryck då påtagligt minskas
(8). Det är lämpligt med 3 registreringar i timmen under hela
dygnet (dag såväl som natt).
Montering av mätaren
Mätarens manschett sättes lämpligen på den ickedominanta
armen. Om patienten är högerhänt sätter man alltså
manschetten på vänster arm. Ofta passar det bra att montera
manschetten så att luftslangen avgår uppåt, och att
denna sedan vilar på nacken och når dosan som fästes
i bältet på andra sidan kroppen. Det är mycket viktigt
att man gör en standardiserad mätning av patientens blodtryck
med vanlig manuell teknik på mottagningen i samband med att man
applicerar 24 timmars blodtrycksmätaren. Denna mottagnings-blodtrycksmätning
kommer sedan ligga till grund för utvärdering av huruvida t.ex.
vitrock-hypertoni föreligger eller ej. Vitrock-effekten beräknas
vanligen som differensen mellan dag-blodtryck och den manuella blodtrycksregistrering
som utföres vid applicerandet av den ambulatoriska mätapparaten
(10; 11). Låt patienten vila cirka 5-10 minuter före mätningen
av det kliniska blodtrycket, precis som vid en vanlig blodtrycksmätning.
De flesta 24-timmars blodtrycksmätare visar de första mätvärdena
i displayen. Dessa värden skall stämma överens med den
kliniska blodtrycksmätningen som just genomförts (med en skillnad
< 5 mmHg). Mät gärna blodtrycket i högerarmen när
24-timmars blodtrycksmätaren gör sin registrering i vänsterarmen,
eller tvärtom, så kan dessa resultat direkt jämföras
med den ambulatoriska registreringen.
Figur 1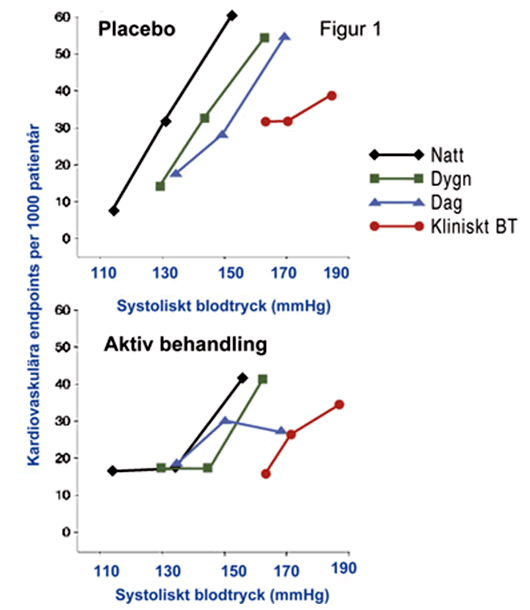
Förhållandet mellan 24-timmars blodtryck och kardiovaskulära
händelser i Syst-Eur studien. Såväl dygn- som dag- som
natt- snitt korrelerar betydligt bättre till prognosen än kliniskt
blodtryck. Notera också att en stor andel patienter har låga
ambulatoriska blodtrycksnivåer trots att endast patienter med ett
systoliskt blodtryck över 160 mmHg inkluderats, efter 13.
Prognostisk betydelse av 24-timmars blodtryck och koppling till organskada
Det finns ett stort antal studier som visat att 24-timmars blodtrycksnivån
korrelerar bättre till graden av vänsterkammarförstoring
vid hypertoni än enstaka mottagningsblodtryck, (8; 9). Det känns
säkert som en självklarhet att blodtrycksbelastningen under
hela dygnet, som ju både kan vara högre och lägre än
vad som uppmätes vid en standardiserad klinisk blodtrycksmätning,
bör ha stor inverkan på hjärtats belastning. Man bör
emellertid också betänka att en välstandardiserad klinisk
blodtrycksmätning också kan spegla patientens risk eller grad
av organskada mycket bra. Det viktiga är att göra en så
exakt mätning som möjligt under ostressade förhållanden
då stresseffekten av en klinisk blodtrycksmätning i sig har
liten prognostisk betydelse. Hos äldre personer är stresspåslag
med åtföljande blodtrycksstegring vid blodtrycksmätning,
särskilt ofta förekommande (12). Figur 1 visar att i en svensk
population korrelerar graden av vitrockeffekten positivt med åldern.
Det som alltså till stor del ligger bakom vår uppfattning
att blodtrycket är högre hos äldre är en effekt av
dessa individer höjer sitt blodtryck mer när det mäts på
mottagningen än yngre, jämfört med dagblodtryck. Skillnaden
i vitrockeffekt hos unga och gamla kan också tänkas vara en
effekt av att yngre individer höjer sitt blodtryck mer under de dagliga
aktiviteter som utförts under dygnsregistreringen, vilket ytterligare
jämnar ut differensen till mottagningsblodtrycket.
Vitrockhypertoni och vitrock effekt
Vitrock-hypertoni (eng.: white-coat hypertension) innebär att patienten
har hypertoni vid den kliniska mätningen, men normalt blodtryck när
det registreras med 24-timmarsblodtrycksmätning eller med hemblodtrycksmätning.
Tyvärr så har förekomsten av vitrockhypertoni i olika
populationer varit svårt att bestämma eftersom olika definitioner
av hypertoni förekommit. Många har använt ?140/90 mmHg
som referens för kliniska blodtryck, vilket är relativt okontroversiellt
i denna sorts studier, men det är först relativt nyligen som
man börjat kunna enas om vid vilken nivå man skall ställa
diagnosen hypertoni utifrån ett ambulatoriskt blodtryck. Undertecknad
ansluter sig till de referensvärden som British Hypertension Society
(13) och European Society of Hypertension (4-6) rekommenderar, d.v.s.
att ett dygnsgenomsnitt bör vara <130/80 mmHg, nattblodtryck bör
vara < 120/70 mmHg samt daggenomsnitt bör vara < 135/85 mmHg
för att vara förknippat med en gynnsam kardiovaskulär prognos
vid hypertoni i allmänhet. Huruvida dessa riktvärden skall vara
ytterligare lägre vid diabetes är inte undersökt i prospektiva
studier. Med dessa gränser kommer en vitrockhypertoniker att ha ?140/90
mmHg vid klinisk blodtrycksmätning men <130/80 mmHg i dygnsgenomsnitt
(alternativt < 135/85 mmHg i dag-genomsnitt om man enbart utfört
mätningen under dagen (14). Man uppskattar utifrån dessa referensgränser
att förekomsten av vitrock-hypertoni är ca 10-15% hos hypertonipatienter
på en ordinär mottagning.
Eftersom några långtidsstudier inte blivit utförda där
patienter systematisk behandlats utifrån 24-timmarsblodtryck, får
man söka information om vilka eventuella risker som vitrockhypertoni
medför i sig i andra typer av studier. I Syst-Eur inkluderades enbart
patienter med ett systoliskt blodtryck som var 160-219 mmHg. I figuren
på f.g. sida kan man direkt avläsa att ett systoliskt dygnsblodtryck
på 130 mmHg eller lägre med samtidig verifierad hypertoni enligt
konventionellt uppmätt mottagningsblodtryck, innebar en relativt
sett liten risk för kardiovaskulära händelser vid placebobehandling.
Vitrocknormotoni
Man talar ibland också om vitrock-normotoni eller maskerad hypertoni.
Detta innebär normalt blodtryck vid den manuella mätningen,
men hypertoni vid 24-timmars blodtrycksregistrering (15; 16).
Inte helt oväntat ser man vid detta tillstånd större vänsterkammarmassa,
vilket förstås talar för att blodtryckbelastningen på
hjärtat är närmare kopplad till de ambulatoriska blodtrycksförhållandena
än till de kliniska blodtrycken (15; 16). Nyligen har också
visats att vitrocknormotoniker har en liknande prognos kardiovaskulärt
som de som har hypertoni både på mottagningen och utanför(17).
Tänkbara förklaringar kan vara mycket stressande arbetsförhållanden,
med åtföljande hypertoni under långa arbetsperioder.
Med tanke på att det inte finns prospektiva långtidsstudier
på behandling av hypertoni utifrån 24 timmars blodtryck nivåer,
är det i nuläget svårt att generellt rekommendera farmakologisk
terapiskärpning vid vitrock-normotoni. Om patienten däremot
visar tecken på organskada, såsom koncentrisk vänsterkammarhypertrofi,
diastolisk dysfunktion, albuminuri eller uttalade ögonbottenförändringar,
bör man rimligen pröva att skärpa behandlingen och se om
dessa organmanifestationer då går i regress.
Vitrockeffekt
Vitrockeffekten är den stegring av blodtrycket som uppkommer hos
många personer i samband med kontakt med sjukvården. Man kan
alltså ha en viss vitrockeffekt även hos en patient med hypertoni
enligt såväl klinisk som 24-timmars blodtrycksmätning.
I de flesta undersökningar har vitrockeffekten definierats som skillnaden
mellan det kliniska blodtrycket och dagblodtrycksgenomsnittet. Man kan
alltså lätt räkna fram såväl den systoliska
som diastoliska vitrockeffekten. Ofta räknar man med att en skillnad
på 10 mmHg är en ordinär vitrockeffekt för patienter
på en hypertonimottagning. Detta medför att ett kliniskt blodtryck
på 140/90 innebär ett dagblodtrycksgenomsnitt på 130/80
mmHg på en "typisk" patient.
Hemblodtrycksmätning
Ett alternativ för att undvika en uttalad vitrock-effekten är
att låta patienten själv mäta sitt blodtryck i hemmet,
s.k. hemblodtrycksmätning. Det finns flera studier av hemblodtryck
(18), men dokumentationen för den kliniska nyttan av denna mätmetod
är svagare än för ambulatorisk blodtrycksmätning.
En ambulatorisk blodtrycksmätning är blindad för patienten,
resultaten av mätningarna visas inte förrän dosan avläses
tidigast dygnet efter registreringen. Vissa patienter kan ha fortsatt
svårt att koppla av även i hemmet (utanför mottagningen)
när de själva mäter blodtrycket. Såvida inte en hemblodtrycksmätare
med t.ex. skrivare används har patienten en möjlighet att selektera
vilka värden som han eller hon visar vid nästkommande mottagningsbesök.
Hemblodtryck ger till skillnad mot ambulatorisk blodtrycksmätning
inte heller möjlighet att bedöma nattliga blodtrycksnivåer.
Det är möjligt att hemblodtryck kan öka compliance till
medicineringen (19) och det är ofta mycket praktiskt att låta
patienten låna hem en kalibrerad automatmanschett och mejla, faxa
eller ringa in värden till mottagningen om man snabbt och smidigt
vill göra stora förändringar av blodtrycksbehandlingen
på kort tid, denna regim ger sannolikt kostnadseffektivitet på
utvalda patienter som t.ex. har kraftigt förhöjda blodtryck
och som kan behöva få flera mediciner insatta under en kort
tid.
Dygnsvariation vid ambulatorisk blodtrycksmätning
Även om en välgjord blodtrycksmätning på mottagningen,
framförallt ett genomsnitt av flera värden, ger god information
om prognosen, är det endast med hjälp av 24-timmars blodtrycksmätning
som man kan få information om nattliga blodtryck. I Syst-Eur studien
var det särskilt nivån av det nattliga blodtrycket som gav
möjlighet att differentiera patientens risk för kardiovaskulär
sjukdom. Patienter vars blodtryck låg inom den högsta tredjedelen
av nattligt blodtryck hade sju gånger högre risk för kardiovaskulär
sjukdom under den två år långa uppföljningsperioden
än de som låg inom den lägsta tredjedelen (Figur 2) (20).
Dipping och non-dipping
Eftersom 24-timmars blodtryck ger information om såväl dag-
som nattligt blodtryck ligger det nära till hands att studera dygnsvariationen
av blodtrycket. Tyvärr myntades tidigt begreppet "dipping"
för att beskriva sänkningen av blodtrycket nattetid (21). Detta
har kommit att bli ett väletablerat uttryck varifrån också
termen "non-dipping" utvecklats. Non-dipping anses ofta föreligga
om skillnaden i blodtryck mellan dag och natt är mindre än 10%
(motsvarande en natt/dag-kvot på > 0,9). Problemet med denna
terminologi är att det ger upphov till påverkan av hur vi ser
på dygnsvariationen i blodtrycket. Med begreppet dipping kommer
man automatiskt att se det som naturligt att blodtrycket skall sjunka
under natten, när man egentligen matematiskt endast räknar ut
en skillnad mellan dag och natt som givetvis beror lika mycket av att
blodtrycket stiger under dagen (22). Begreppet har emellertid etsat sig
fast även i vetenskapliga kretsar och trots att det har begränsningar
avseende reproducerbarhet, och kan påverkas av relativt harmlösa
förhållanden, så visar sig ändå dygnsvariationen
vara av stor klinisk prognostisk betydelse.
Prognostisk betydelse av dygnsvariationen
I Syst-Eur studien var förekomst av non-dipping en tydlig negativ
prognosmarkör, trots att dygnsvarationen i blodtrycket beräknades
utifrån arbiträra dag och natt perioder (20). Man definierade
i denna studie dag som tiden mellan kl. 10 - 20 och natten som perioden
mellan kl. 00 - 06. Risken för en kardiovaskulär komplikation
ökade flerfaldigt om man hade högre blodtryck på natten
än på dagen jämfört med om blodtrycket var mer än
10% lägre under natten (20). Utifrån denna studie kan alltså
indelning av dagtryck baserat på intervallet kl. 10-20 och natt
som 00-06 användas om det saknas uppgifter om när natten och
dagen verkligen infallit för den enskilda patienten. En liten dygnsvariation
i blodtrycket har också visats signalera dålig prognos i andra
studier (23), och är också kopplat till ökad förekomst
av vänsterkammarhypertrofi (24). I en svensk studie visades också
att halten av natriuretiska peptider var högre och att såväl
systolisk som diastolisk vänsterkammarfunktion var sämre hos
non-dippers än hos dippers (25).
Orsaker till non-dipping
Det står alltså klart att en liten skillnad i blodtrycket
under dagen jämfört med natten innebär en ökad risk
för patienten. Vad skall man då i det enskilda fallet tänka
på som kan förklara en liten skillnad mellan dag och nattblodtryck?
Många patienter brukar just oroa sig för ett sådant fynd,
och fångas av föreställningen att det inte kan vara bra
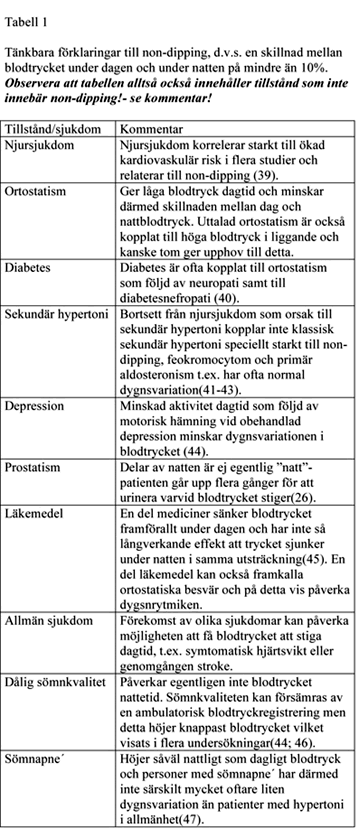
om hjärtat "inte får vila sig under natten". Tabell
2 ger exempel på olika sjukdomar och tillstånd som kan tänkas
koppla till en liten variation i dygnsblodtrycket, observera dock att
tabellen tar med en del exempel där man skulle kunna tro att tillståndet
i fråga påverkar dygnsrytmiken men att man i studier inte
påvisat detta.
De flesta anledningarna till en liten dygnsvariation i blodtrycket i tabellen
innebär i sig en ökad kardiovaskulär risk. Exempel på
detta är förekomst av allmän sjukdom, depression eller
nefropati som förklaring till non-dipping. Den mest harmlösa
anledningen, å andra sidan, är nog förekomsten av prostatism
som ibland medför att patienten går upp flera gånger
under natten för att urinera (26), med åtföljande blodtrycksstegring.
Sömnkvalitet
Hur påverkas då det nattliga blodtrycket av själva mätningen?
Med hjälp av sömnregistrering har detta undersökts i en
svensk studie. Man kunde visa att de blodtrycksregistreringar som var
förknippade med en mindre djup sömn inte var förknippade
med ett högre blodtryck än andra registreringar utförda
strax före eller efter (27). Man har också i andra studier
visat att den ambulatoriska non-invasiva mätningen inte påverkade
graden av sänkning av blodtrycket under natten (28). Detta stämmer
väl överens med fyndet av att det inte är sömn i sig
som är huvudorsaken till lägre blodtryck nattetid, utan det
faktum att man ligger och försöker sova (29). På motsvarande
vis är det inte huvudsakligen uppvaknandet på morgonen som
får blodtrycket att öka, utan det faktum att man stiger upp
ur sängen (29). Därför är det naturligt att be patienten
ange när han eller hon gick till sängs respektive steg upp på
morgonen, inte fråga efter när han eller hon faktiskt sov,
när man beräknar dag- och natt blodtrycksgenomsnitt. Sömnkvalitet
vid 24-timmarsblodtrycksmätning har också undersökts och
man fann att denna påverkas negativt hos de som innan har god sömnkvalitet,
men inte hos de som redan innan sov förhållandevis dåligt
(30). Man såg inte heller i denna studie någon påverkan
på dygnsvariationen utav själva registreringen (30). Med tanke
på hur viktigt det nattliga blodtrycket är för att stratifiera
patientens prognos är det alltså rimligt att be patienten acceptera
att ha mätaren hela natten även om detta kan minska sömnkvaliteten,
eftersom nattligt blodtryck är viktigt att få en så god
bedömning av som möjligt och då nivån blir tillförlitlig
även om man störts av att ha mätaren på.
En faktor som däremot ofta förbises och som kan ge felaktiga
blodtrycksvärden under natten är läget av den arm i vilket
blodtrycket mäts. Om man ligger på sidan och värdena registreras
i armen som ligger lägst eller som ligger högst kan detta ge
upphov till åtskilliga millimeter Hg felaktigt värde(31). Detta
kan naturligtvis få stor betydelse, särskilt för de diastoliska
värdena. Vid oproportionerligt höga värden nattetid kan
det alltså vara av värde att fråga patienten om han eller
hon sov med blodtrycksmanschetten monterad på samma sidas arm på
vilken han eller hon brukar sova större delen av natten.
Skiftarbete och dygns-blodtrycksregistrering
I många studier av ambulatorisk blodtrycksmätning har skiftarbetare
exkluderats. I en japansk undersökning har emellertid visats att
man efter 4 dygns nattskiftarbete återtar ungefär samma blodtrycksdygnsprofil
mellan sömn och vakenhet som man har vid ordinära arbetstider
(32). Vid kortare tidsintervall i byte av skift än detta bör
man alltså kunna vänta sig en mindre skillnad mellan "dag"
och "natt" än ordinärt (32; 33).
Tolkning av 24-timmars blodtrycksdata
Referensvärden
Många av de 24-timmars blodtrycksmätare som finns på
marknaden, och de mjukvaror som medföljer, presenterar en uppsjö
med grafer och tabeller över de blodtryck som samlats in under ett
dygn. Det kan vara svårt att se vilka av dessa siffror som utgör
den bästa grunden för bedömningen av dygnsmätningen.
Med tanke på att ingen ännu gjort en längre prospektiv
studie där behandling verkligen styrts utifrån dygnsblodtryck,
bör man rimligen begränsa analysen till de mätresultat
om vilka vi har referensfakta att tillgå av tillräcklig vetenskaplig
kvalitet.
Tre bra studier hjälper oss att fastställa förslag på
referensvärden ambulatoriskt blodtryck vid hypertoni i allmänhet.
Det är Syst-Eur studien (34), en undersökning av refraktär
hypertoni av J. Redon (35) samt den italienska PIUMA-studien (36). En
sammanfattande uppskattning av vid vilken nivå av dygnsblodtryck
som prognosen är god enligt dessa studier blir <130/80 mmHg. Ett
lämpligt riktvärde för dag-genomsnittet utifrån dessa
studier är <135/85 mmHg vilket var just den nivå som J.
Staessen använde som målblodtryck i en 6 månader lång
studie där patienterna behandlades randomiserat utifrån kliniskt
blodtryck (med mål att nå under 140/90 mmHg) eller ambulatoriskt
daggenomsnitt (37). Staessens studie var inte tillräckligt lång,
eller omfattande, för att analyseras utifrån mängden kardiovaskulära
händelser, men enligt ultraljudsbestämd vänsterkammarmassa
tenderade patienterna som behandlades baserat på 24-timmars blodtryck
att ha bättre behandlingseffekter än de som behandlades utifrån
kliniska blodtryck. Detta trots att flera försökspersoner i
24-timmarsblodtrycksgruppen faktiskt inte ansågs behöva antihypertensiv
behandling eftersom de klassades som vitrockhypertoniker (37) och därmed
fick minska på sina mediciner. Dagblodtryck på <135/85
har nyligen också visats vara relaterat till en god prognos i en
färsk prospektiv studie (38).
I Redons undersökning av refraktär hypertoni hade patienterna
i den lägre tredjedelen av 24-timmars blodtryck ett nattligt blodtryck
på ca 120/70 mmHg (35). I Syst-Eur studien hade patienterna i den
lägre tredjedelen av blodtrycksfördelningen ett nattligt blodtrycksgenomsnitt
på strax under 120 mmHg. Detta var förknippat med ett mycket
godartat förlopp under uppföljningstiden. Att bedöma diastoliska
blodtryck utifrån Syst-Eur studien är emellertid vanskligt
eftersom det var en studie av patienter med isolerad systolisk hypertoni.
Med ett antagande att natten är 8 timmar, alltså en tredjedel
av dygnet, kommer ett dagblodtryck på 135/85 mmHg och ett nattligt
blodtryck på 120/70 mmHg ge ett dygnsgenomsnitt på 130/80
mmHg. Dessa referensvärden är således fysiologiskt rimliga.
De blodtrycksreferensnivåer vi sålunda arbetat fram utifrån
viktiga studier med hard-end points, överensstämmer med vad
som föreslagits av t.ex. British Hypertension Society (13).
Dygnsgrafen
Vid tolkning av 24 timmars blodtryck är det naturligtvis viktigt
att studera de enskilda mätningarna under dygnet. Enklast görs
detta genom att analysera grafen där samtliga blodtrycksvärden
ritats ut i tidsföljd med klockslag på x-axeln. På detta
sätt kan man enkelt bedöma om påtagliga blodtrycksvariationer
förekommit under dygnet. Man ser också tydligt med den sortens
analys om en variation förekommer mellan dag och nattblodtryck. Flera
låga eller höga värden i följd talar mycket säkert
för en sann blodtrycksvariation, och det är då lämpligt
studera vad patienten uppgivit för aktivitet under den perioden.
Enstaka avvikande blotrycksvärden kan mycket väl vara mätartefakter,
särskilt om de inte stämmer överens med symtom eller situationer
enligt patientens anteckningar. Vid vitrockhypertoni ser man ofta att
trycket ligger högt ett par mätningar i början, samt gärna
tenderar att stiga redan innan man lämnar igen mätaren på
mottagningen igen.
Dygnsvariationen
Man bör ta med dygnsvariationen i blodtrycket i bedömningen.
En skillnad på 10% eller mer mellan dagblodtryck och nattligt blodtryck
innebär en god prognos i detta avseende. Men kom ihåg att det
finns många olika tänkbara mekanismer och förklaringar
till så kallad non-dipping, varav en del speglar behandlingsbara
tillstånd såsom depression och prostatism eller är följden
av dålig dygnstäckning av aktuellt läkemedels blodtryckssänkande
effekt.
Vitrockeffekt
Utifrån den kliniska blodtrycksmätningen som gjordes när
24-timmars blodtrycksutrustningen monterades, beräknas vitrockeffekten.
Denna brukar vara ca 10 mmHg för såväl systoliska som
diastoliska värden. Vid högre skillnader får man anse
att ett inslag av vitrock-effekt föreligger, och detta har naturligtvis
betydelse för framtida tolkning av kliniska blodtryck.
Sammanfattning
Vid tolkning av en 24-timmarsblodtrycksregistrering kan det vara lämpligt
sammanställa resultaten från det kliniska blodtrycket som uppmätts
vid monterandet av mätapparaten, dygnsgenomsnitt, daggenomsnitt och
nattsnitt. Det är också bra att i utvärderingstexten nämna
något om såväl registreringens kvalitet, antalet genomförda
och lyckade mätningar. För att skaffa sig en uppfattning om
specifika tryckvariationer under dygnet är det oftast enklast att
studera en graf av blodtryckresultaten under dygnet. Avvikande värden
jämföres lämpligen med patientens anteckningar (låg
han/hon i soffan då de låga kvällsvärdena registrerades,
vad hände under förmiddagen då blodtrycket var påtagligt
högt mellan kl. 9 och 10?). Studera också skillnaden mellan
dagblodtryck och nattblodtryck. För den som vill läsa mer på
detta tema så har en detaljerad redogörelse för ambulatorisk
blodtrycksmätning samt om hypertoni och det metabola syndromet just
utkommit på Studentlitteratur. Boken heter just "Hypertoni
och det metabola syndromet" och består av 11 kapitel av författarna
Björn Zethelius, Olle Melander, Stergios Kechagias, Lena Jonasson,
Carl Johan Östgren, Björn Eliasson, Mai-Lis Hellénius,
Karin Manhem samt undertecknad. Förordet till boken är skrivet
av Lars Werkö.
Fredrik Nyström
Referenser
1. Gerstein HC, Miller ME, Byington RP, Goff DC, Jr., Bigger JT, Buse
JB, Cushman WC, Genuth S, Ismail-Beigi F, Grimm RH, Jr., Probstfield JL,
Simons-Morton DG, Friedewald WT. Effects of intensive glucose lowering
in type 2 diabetes. N Engl J Med 2008; 358: 2545-2559
2. Patel A, MacMahon S, Chalmers J, Neal B, Woodward M, Billot L, Harrap
S, Poulter N, Marre M, Cooper M, Glasziou P, Grobbee DE, Hamet P, Heller
S, Liu LS, Mancia G, Mogensen CE, Pan CY, Rodgers A, Williams B. Effects
of a fixed combination of perindopril and indapamide on macrovascular
and microvascular outcomes in patients with type 2 diabetes mellitus (the
ADVANCE trial): a randomised controlled trial. Lancet 2007; 370: 829-840
3. Hansson L, Zanchetti A, Carruthers SG, Dahlof B, Elmfeldt D, Julius
S, Menard J, Rahn KH, Wedel H, Westerling S. Effects of intensive blood-pressure
lowering and low-dose aspirin in patients with hypertension: principal
results of the Hypertension Optimal Treatment (HOT) randomised trial.
HOT Study Group. Lancet 1998; 351: 1755-1762
4. Chobanian AV, Bakris GL, Black HR, Cushman WC, Green LA, Izzo JL, Jr.,
Jones DW, Materson BJ, Oparil S, Wright JT, Jr., Roccella EJ. The Seventh
Report of the Joint National Committee on Prevention, Detection, Evaluation,
and Treatment of High Blood Pressure: the JNC 7 report. Jama 2003; 289:
2560-2572
5. Ernst ME, Bergus GR. Ambulatory blood pressure monitoring. South Med
J 2003; 96: 563-568
6. Mancia G, De Backer G, Dominiczak A, Cifkova R, Fagard R, Germano G,
Grassi G, Heagerty AM, Kjeldsen SE, Laurent S, Narkiewicz K, Ruilope L,
Rynkiewicz A, Schmieder RE, Boudier HA, Zanchetti A, Vahanian A, Camm
J, De Caterina R, Dean V, Dickstein K, Filippatos G, Funck-Brentano C,
Hellemans I, Kristensen SD, McGregor K, Sechtem U, Silber S, Tendera M,
Widimsky P, Zamorano JL, Erdine S, Kiowski W, Agabiti-Rosei E, Ambrosioni
E, Lindholm LH, Viigimaa M, Adamopoulos S, Bertomeu V, Clement D, Farsang
C, Gaita D, Lip G, Mallion JM, Manolis AJ, Nilsson PM, O'Brien E, Ponikowski
P, Redon J, Ruschitzka F, Tamargo J, van Zwieten P, Waeber B, Williams
B. 2007 Guidelines for the Management of Arterial Hypertension: The Task
Force for the Management of Arterial Hypertension of the European Society
of Hypertension (ESH) and of the European Society of Cardiology (ESC).
J Hypertens 2007; 25: 1105-1187
7. Staessen JA, O'Brien ET, Thijs L, Fagard RH. Modern approaches to blood
pressure measurement. Occup Environ Med 2000; 57: 510-520
8. Fagard RH, Staessen JA. Characteristics of conventional blood pressure
in studies on the predictive power of ambulatory blood pressure. Blood
Press Monit 2002; 7: 33-36
9. Fagard RH, Staessen JA, Thijs L. Prediction of cardiac structure and
function by repeated clinic and ambulatory blood pressure. Hypertension
1997; 29: 22-29
10. Nystrom F, Aardal E, Ohman KP. A population-based study of the white-coat
blood pressure effect: positive correlation with plasma cortisol. Clin
Exp Hypertens 1998; 20: 95-104
11. Nystrom FH, Ohman KP, Isaksson H, Schwan A, Ostergren J. Less difference
between office and ambulatory blood pressure in women than in men both
before and during antihypertensive treatment. Blood Press 2000; 9: 340-345
12. Nystrom F, Malmstrom O, Karlberg BE, Ohman KP. Twenty-four hour ambulatory
blood pressure in the population. J Intern Med 1996; 240: 279-284
13. O'Brien E, Coats A, Owens P, Petrie J, Padfield PL, Littler WA, de
Swiet M, Mee F. Use and interpretation of ambulatory blood pressure monitoring:
recommendations of the British hypertension society. Bmj 2000; 320: 1128-1134
14. Pickering TG, Shimbo D, Haas D. Ambulatory blood-pressure monitoring.
N Engl J Med 2006; 354: 2368-2374
15. Sega R, Trocino G, Lanzarotti A, Carugo S, Cesana G, Schiavina R,
Valagussa F, Bombelli M, Giannattasio C, Zanchetti A, Mancia G. Alterations
of cardiac structure in patients with isolated office, ambulatory, or
home hypertension: Data from the general population (Pressione Arteriose
Monitorate E Loro Associazioni [PAMELA] Study). Circulation 2001; 104:
1385-1392
16. Liu JE, Roman MJ, Pini R, Schwartz JE, Pickering TG, Devereux RB.
Cardiac and arterial target organ damage in adults with elevated ambulatory
and normal office blood pressure. Ann Intern Med 1999; 131: 564-572
17. Boggia J, Li Y, Thijs L, Hansen TW, Kikuya M, Bjorklund-Bodegard K,
Richart T, Ohkubo T, Kuznetsova T, Torp-Pedersen C, Lind L, Ibsen H, Imai
Y, Wang J, Sandoya E, O'Brien E, Staessen JA. Prognostic accuracy of day
versus night ambulatory blood pressure: a cohort study. Lancet 2007; 370:
1219-1229
18. Cappuccio FP, Kerry SM, Forbes L, Donald A. Blood pressure control
by home monitoring: meta-analysis of randomised trials. Bmj 2004; 329:
145
19. Edmonds D, Foerster E, Groth H, Greminger P, Siegenthaler W, Vetter
W. Does self-measurement of blood pressure improve patient compliance
in hypertension? J Hypertens Suppl 1985; 3: S31-34
20. Staessen JA, Thijs L, Fagard R, O'Brien ET, Clement D, de Leeuw PW,
Mancia G, Nachev C, Palatini P, Parati G, Tuomilehto J, Webster J. Predicting
cardiovascular risk using conventional vs ambulatory blood pressure in
older patients with systolic hypertension. Systolic Hypertension in Europe
Trial Investigators. Jama 1999; 282: 539-546
21. O'Brien E, Sheridan J, O'Malley K. Dippers and non-dippers. Lancet
1988; 2: 397
22. Leary AC, Donnan PT, MacDonald TM, Murphy MB. Physical activity level
is an independent predictor of the diurnal variation in blood pressure.
J Hypertens 2000; 18: 405-410
23. Verdecchia P, Schillaci G, Gatteschi C, Zampi I, Battistelli M, Bartoccini
C, Porcellati C. Blunted nocturnal fall in blood pressure in hypertensive
women with future cardiovascular morbid events. Circulation 1993; 88:
986-992
24. Verdecchia P, Schillaci G, Porcellati C. Dippers versus non-dippers.
J Hypertens Suppl 1991; 9: S42-44
25. Nystrom F, Malmqvist K, Lind L, Kahan T. Nurse-recorded clinic and
ambulatory blood pressures correlate equally well with left ventricular
mass and carotid intima-media thickness. J Intern Med 2005; 257: 514-522
26. Perk G, Ben-Arie L, Mekler J, Bursztyn M. Dipping status may be determined
by nocturnal urination. Hypertension 2001; 37: 749-752
27. Schwan A, Eriksson G. Effect on sleep--but not on blood pressure--of
nocturnal non-invasive blood pressure monitoring. J Hypertens 1992; 10:
189-194
28. Villani A, Parati G, Groppelli A, Omboni S, Di Rienzo M, Mancia G.
Noninvasive automatic blood pressure monitoring does not attenuate nighttime
hypotension. Evidence from 24 h intraarterial blood pressure monitoring.
Am J Hypertens 1992; 5: 744-747
29. Khoury AF, Sunderajan P, Kaplan NM. The early morning rise in blood
pressure is related mainly to ambulation. Am J Hypertens 1992; 5: 339-344
30. Tropeano AI, Roudot-Thoraval F, Badoual T, Goldenberg F, Dolbeau G,
Gosse P, Macquin-Mavier I. Different effects of ambulatory blood pressure
monitoring on subjective and objective sleep quality. Blood Press Monit
2006; 11: 315-320
31. Schwan A, Pavek K. Change in posture during sleep causes errors in
non-invasive automatic blood pressure recordings. J Hypertens Suppl 1989;
7: S62-63
32. Kitamura T, Onishi K, Dohi K, Okinaka T, Ito M, Isaka N, Nakano T.
Circadian rhythm of blood pressure is transformed from a dipper to a non-dipper
pattern in shift workers with hypertension. J Hum Hypertens 2002; 16:
193-197
33. Yamasaki F, Schwartz JE, Gerber LM, Warren K, Pickering TG. Impact
of shift work and race/ethnicity on the diurnal rhythm of blood pressure
and catecholamines. Hypertension 1998; 32: 417-423
34. Staessen JA, Fagard R, Thijs L, Celis H, Arabidze GG, Birkenhager
WH, Bulpitt CJ, de Leeuw PW, Dollery CT, Fletcher AE, Forette F, Leonetti
G, Nachev C, O'Brien ET, Rosenfeld J, Rodicio JL, Tuomilehto J, Zanchetti
A. Randomised double-blind comparison of placebo and active treatment
for older patients with isolated systolic hypertension. The Systolic Hypertension
in Europe (Syst-Eur) Trial Investigators. Lancet 1997; 350: 757-764
35. Redon J, Campos C, Narciso ML, Rodicio JL, Pascual JM, Ruilope LM.
Prognostic value of ambulatory blood pressure monitoring in refractory
hypertension: a prospective study. Hypertension 1998; 31: 712-718
36. Verdecchia P, Porcellati C, Schillaci G, Borgioni C, Ciucci A, Battistelli
M, Guerrieri M, Gatteschi C, Zampi I, Santucci A, et al. Ambulatory blood
pressure. An independent predictor of prognosis in essential hypertension.
Hypertension 1994; 24: 793-801
37. Staessen JA, Byttebier G, Buntinx F, Celis H, O'Brien ET, Fagard R.
Antihypertensive treatment based on conventional or ambulatory blood pressure
measurement. A randomized controlled trial. Ambulatory Blood Pressure
Monitoring and Treatment of Hypertension Investigators. Jama 1997; 278:
1065-1072
38. Dawes MG, Coats AJ, Juszczak E. Daytime ambulatory systolic blood
pressure is more effective at predicting mortality than clinic blood pressure.
Blood Press Monit 2006; 11: 111-118
39. Redon J, Oliver V, Zaragoza MD, Galindo MJ. Ambulatory blood pressure
during diseases of the kidney. Blood Press Monit 1999; 4: 267-274
40. Nakano S, Uchida K, Kigoshi T, Azukizawa S, Iwasaki R, Kaneko M, Morimoto
S. Circadian rhythm of blood pressure in normotensive NIDDM subjects.
Its relationship to microvascular complications. Diabetes Care 1991; 14:
707-711
41. Penzo M, Palatini P, Rossi GP, Zanin L, Pessina AC. In primary aldosteronism
the circadian blood pressure rhythm is similar to that in primary hypertension.
Clin Exp Hypertens 1994; 16: 659-673
42. Padfield PL, Stewart MJ. Ambulatory blood pressure monitoring in secondary
hypertension. J Hypertens Suppl 1991; 9: S69-71
43. Imai Y, Abe K, Munakata M, Sakuma H, Hashimoto J, Imai K, Sekino H,
Yoshinaga K. Circadian blood pressure variations under different pathophysiological
conditions. J Hypertens Suppl 1990; 8: S125-132
44. Kario K, Schwartz JE, Davidson KW, Pickering TG. Gender differences
in associations of diurnal blood pressure variation, awake physical activity,
and sleep quality with negative affect: the work site blood pressure study.
Hypertension 2001; 38: 997-1002
45. Hermida RC, Calvo C, Ayala DE, Mojon A, Lopez JE. Relationship between
physical activity and blood pressure in dipper and non-dipper hypertensive
patients. J Hypertens 2002; 20: 1097-1104
46. Kario K, Schwartz JE, Pickering TG. Ambulatory physical activity as
a determinant of diurnal blood pressure variation. Hypertension 1999;
34: 685-691
47. Suzuki M, Guilleminault C, Otsuka K, Shiomi T. Blood pressure "dipping"
and "non-dipping" in obstructive sleep apnea syndrome patients.
Sleep 1996; 19: 382-387
|Upp|
